文/今健康
新冠肺炎疫情持續蔓延,許多自體免疫疾病病友擔心感染風險,不敢就醫、甚至自行中斷治療。乾癬病灶雖表象於皮膚,但其實也是自體免疫疾病的一種,若中斷治療,除了可能造成皮膚病灶的惡化,全身性的發炎反應也恐造成關節的紅腫痛,意味著乾癬性關節炎正在肆虐,嚴重甚至可能造成不可逆的變形,將大幅降低日常生活品質。
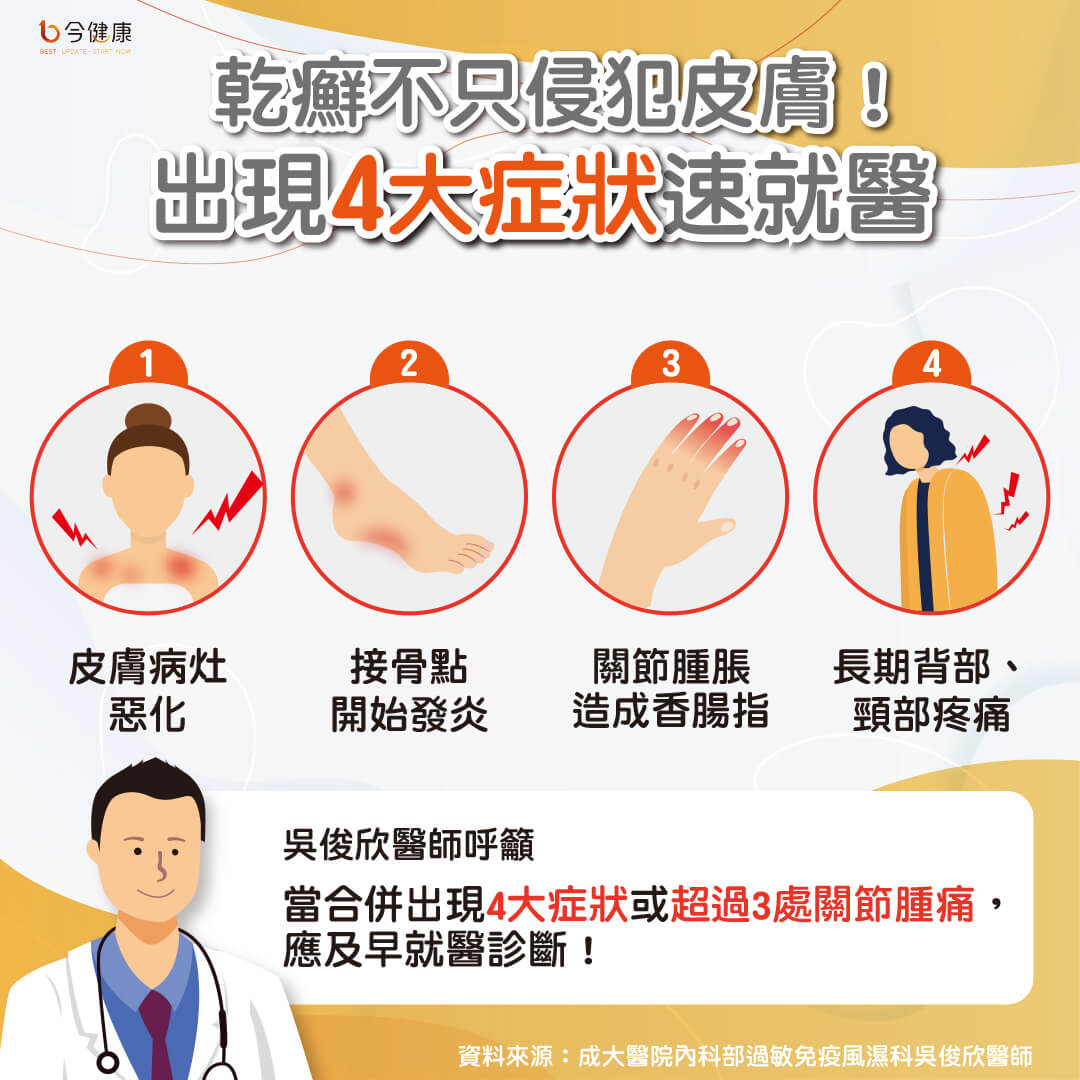
乾癬不只侵犯皮膚 出現4大症狀速就醫
成大醫院內科部過敏免疫風濕科吳俊欣醫師指出,乾癬性關節炎是乾癬常見的共病。病友初期的關節不適常以為只是運動傷害亦或姿勢不良所致,並未與乾癬做連結。即使調整習慣並配合復健科、骨科診治也未見好轉跡象,輾轉至免疫風濕科就醫才驚覺早有皮膚病灶。
吳俊欣醫師說明,乾癬性關節炎好發於周邊關節,不僅容易發生接骨點炎,嚴重還會導致香腸指/趾,甚至達近四成病友合併中軸發炎症狀,如下背痛、晨僵等相似於僵直性脊椎炎症狀。因此,當出現以上症狀,或多關節腫痛時,應有所警覺,及早與主治醫師溝通重新制定治療方針。
▲(圖/ 翻攝自今健康)
精準醫療鎖定發炎物質 生物製劑依據個人病況選擇
傳統口服藥物透過廣泛性壓制發炎並無專一性,許多病友治療成效不如預期。所幸目前已有精準抑制發炎的生物製劑面世。吳俊欣醫師表示,當皮膚、關節發炎嚴重時,特定的細胞激素(發炎物質)在關節或是皮膚局部濃度居高,生物製劑便是針對這些細胞激素去作抑制,因此能更精準針對皮膚及關節症狀改善。
目前在乾癬性關節炎治療的生物製劑包括TNF-α抗腫瘤壞死因子、IL-17抑制劑、IL-23抑制劑等,吳俊欣醫師說明,使用生物製劑前應先進行風險評估,確認病友是否有B型肝炎、潛伏結核感染等狀況,再依據個人情況選擇。目前最新臨床治療指引中也針對不同症狀給予相對應選擇建議:當出現中軸症狀時IL-17抑制劑或TNF-α抗腫瘤壞死因子為優先治療選擇;若合併接骨點炎、皮膚嚴重與香腸指時,則通常也會患有嚴重指甲乾癬,使用IL-17抑制劑或IL-23抑制劑有明顯緩解症狀的依據;而發炎性腸道病變或虹彩炎等共病,則建議使用TNF-α抗腫瘤壞死因子。
至於用藥後究竟何時可以停藥或是減量也是病友所關心的。吳俊欣醫師指出,目前學界尚無標準共識,倘若病況穩定,關節「一腫一痛」,皮膚只剩微小病灶時,是可以與醫師商議的。相反地當還有關節症狀時,切勿自行停藥。

▲(圖/ 翻攝自今健康)
疫情期間乾癬患者如何自保?持續治療是關鍵
究竟正在接受治療的乾癬患者,需要調整藥物或是挑選特別的疫苗嗎?吳俊欣醫師指出,正在接受生物製劑的患者,施打疫苗前後雖可持續接受治療,但仍建議與醫師溝通後再施打。吳俊欣醫師也提醒,疫苗不分廠牌,及早施打便能及早增強自身防護力。

▲(圖/ 翻攝自今健康)
以上衛教資訊由台灣諾華協助提供
TW2108121311
《延伸閱讀》
.三合一治療方針:疫苗+皮膚雙主修!乾癬性關節炎四大症狀不再纏身!
http://gooddoctorweb.com/post/1013
.乾癬治不好只能吃類固醇?醫破解五大迷思:及早就醫增加治癒機會
http://gooddoctorweb.com/post/544
以上新聞文字、照片皆屬《今健康》版權所有,非授權合作媒體,禁止任何網站、媒體、論壇引用及改寫。
 5 顆
5 顆  10 顆
10 顆  15 顆
15 顆  20 顆
20 顆